-
标准与规范 | 儿童麻醉评估与围手术期风险预测中国专家共识(2024版)
2024-08-02 10:13:59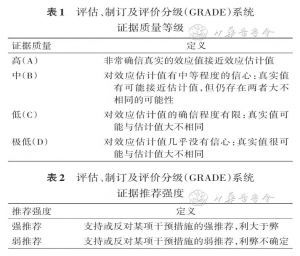
引用本文:中华医学会麻醉学分会小儿麻醉学组, 中华医学会麻醉学分会器官移植麻醉学组, 中国心胸血管麻醉学会日间手术麻醉分会. 儿童麻醉评估与围手术期风险预测中国专家共识(2024版) [J] . 中华医学杂志, 2024, 104(29) : 2688-2700. DOI: 10.3760/cma.j.cn112137-20231117-01125.
通信作者:俞卫锋,上海交通大学附属仁济医院麻醉科,上海 200001,Email:ywf808@yeah.net.
摘要
0~15岁儿童围手术期不良事件的发生率为5.2%,术前科学准确的麻醉评估是保障患儿手术安全的重要环节,围手术期风险预测是以数字量化评价围手术期风险水平,对危险程度进行分层。为进一步规范儿童麻醉评估方法,识别危险因素,中华医学会麻醉学分会组织了儿童专科医院、综合性医院的麻醉学专家和公共卫生学院的统计学专家共同撰写了《儿童麻醉评估与围手术期风险预测中国专家共识(2024版)》。其中麻醉评估包括病史采集、体格检查、实验室检查、美国麻醉医师协会全身状况分级、困难气道评估、危重症患儿识别与评估等,围手术期风险预测包括术前焦虑、围手术期呼吸不良事件、反流误吸、苏醒期谵妄、术后恶心呕吐、术后转入儿童重症监护病房、术后急性肾损伤、围手术期死亡、非心脏手术先天性心脏病患儿院内死亡风险预测。本共识共形成16条推荐意见,旨在推动麻醉医师熟悉儿童麻醉评估的内容,识别围手术期不良事件的危险因素,并采取针对性措施降低不良事件的发生,提高患儿围手术期安全。
欧洲33个国家261家医院的多中心前瞻性队列研究结果表明,0~15岁儿童围手术期不良事件的发生率为5.2%[1],远高于既往单中心或单个国家回顾性研究所报道的发生率,再次突显了加强儿童围手术期安全管理的重要性和紧迫性。基于患儿生理状况、基础疾病以及麻醉和手术对机体影响等的规范化麻醉评估和基于麻醉评估的围手术期风险预测是确保儿童围手术期安全的重要环节。围手术期风险预测是根据风险预测模型,把危险程度进行量化分层,并根据分层结果给予针对性的干预措施,以降低不良事件的发生率。麻醉前规范化评估和风险预测有助于早期识别患儿的围手术期危险因素,这是麻醉决策过程的重要依据,可以帮助麻醉医师实现精准的风险告知、优化麻醉前准备以及更个体化的麻醉方案,有利于儿童加速康复外科的顺利实施[2]。鉴于此,中华医学会麻醉学分会组织了儿童专科医院、综合性医院的麻醉学专家和公共卫生学院的统计学专家共同撰写了《儿童麻醉评估与围手术期风险预测中国专家共识(2024版)》,以期提高医护人员对围手术期风险的重视程度,从而提高麻醉质量和围手术期安全,减少或避免不必要的医患纠纷。
一、共识制订方法学
1. 达成共识的方法和标准:本共识已在国际实践指南注册与透明化平台注册(PREPARE-2023CN776)。共识的制订遵循 2014 年发布的《世界卫生组织指南制订手册》及中华医学会发布的《中国制订/修订临床诊疗指南的指导原则(2022版)》。
2. 目标人群和使用者:本专家共识供不同等级医院的麻醉科、小儿外科等各亚专科医师参考,目标人群为接受手术治疗的儿科患者。
3. 临床问题的遴选和确定:根据麻醉医师麻醉评估时关注的重点内容,遴选了麻醉评估及围手术期风险预测的18个临床问题,通过开会讨论的形式,最终确定了16个临床问题。
4. 证据检索与筛选:按照人群、干预、对照、结局(population,intervention,comparison,outcome,PICO)的原则对纳入的临床问题进行检索。文献检索数据库包括中国知网、万方、维普、中国生物医学全文数据库、Pubmed及循证医学Cochrane中心数据库,检索时间范围为1982至2023年。中文检索主题词包括儿童麻醉评估、儿童围手术期风险评估、围手术期不良事件、围手术期风险预测;英文检索主题词包括pediatric anesthesia,perioperative adverse events,risk factors,perioperative adverse respiratory events,risk assessment,postoperative nausea and vomiting,emergenceagitation,risk prediction models,preoperative risk factors,pediatric preoperative risk prediction score,pediatric risk assessment score。纳入系统评价、随机对照试验、队列研究和病例对照研究等循证医学证据论文56篇,其他则为专家共识、指南或综述。
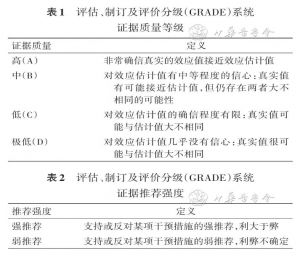
5. 证据的评价与分级:基于评估、制订及评价分级(grades of recommendation,assessment,development and uation,GRADE)系统对证据质量及推荐强度进行分级。证据质量包括高(A)、中(B)、低(C)、极低(D)4个等级;推荐强度主要考虑证据质量、预防效果,分为强推荐、弱推荐(表1、2)。
6. 推荐意见的形成:麻醉学和公共卫生学的专家根据GRADE系统,综合证据质量和医学干预措施的利弊平衡,对证据质量进行分级,专家组形成了符合我国麻醉实践的16条推荐意见,并根据外审专家的审阅意见进行修改,最终形成共识终稿。
二、麻醉评估
患儿麻醉评估包括病史采集、体格检查、实验室检查等。病史采集应包括但不限于现病史,既往史(先天性心脏病、哮喘、癫痫、脑瘫),过敏史(药物及食物),手术麻醉史,家族及遗传病史(先天性综合征、遗传及代谢性疾病),疫苗接种史以及上呼吸道感染史等。新生儿还需关注妊娠史、出生史及喂养发育情况等。了解患儿年龄、身高、体重、体温等基础信息,观察患儿神志、精神状态、语言及动作发育情况;检查肤色是否存在贫血、黄疸或发绀等;观察呼吸频率及幅度,以及是否存在“三凹征”;心前区有无异常搏动及心脏杂音;腹部有无膨隆、胃型、肠型;脊柱和四肢有无畸形。完善必要的术前实验室检查,如血尿便常规、肝肾功能、凝血功能、胸片、心电图(ECG)等,结合病情需要完善B超、CT、磁共振等影像学检查,有病理性心脏杂音时应完善心脏超声检查。
(一)疫苗接种史
疫苗接种是目前最有效和最可靠的预防原发性感染性疾病的方法,但在注射后可能出现发热、疼痛、过敏等不良反应,很容易与术后并发症相混淆。手术及麻醉的应激反应可导致儿茶酚胺和皮质醇水平的升高,可抑制T细胞活性和抗体产生,具有免疫抑制作用[3]。然而,择期手术患儿是否推迟疫苗接种以及疫苗接种后手术时机选择尚无明确定论。目前,疫苗主要包括灭活疫苗和减毒活疫苗两大类。灭活疫苗包括百日咳、破伤风、白喉等;减毒活疫苗包括麻疹、腮腺炎、风疹和脊髓灰质炎病毒疫苗等;流感疫苗有灭活疫苗和减毒活疫苗两大类。一般而言,麻醉前3天应避免接种灭活疫苗,前12天应避免接种减毒活疫苗;接种灭活疫苗和减毒活疫苗后择期手术应分别推迟1周和3周[4-6]。
推荐意见1:麻醉前3天应避免接种灭活疫苗,前12天应避免接种减毒活疫苗;接种灭活疫苗和减毒活疫苗后择期手术应分别推迟1周和3周。(证据等级:中;推荐等级:强推荐)
(二)年龄
患儿年龄越小,与成人在解剖、生理、药理等方面的差别越大。新生儿分为早产儿(出生时胎龄<37周的新生儿)和足月儿。儿童围手术期麻醉相关心脏骤停事件中,婴幼儿占50%,而其中新生儿占比最高[7]。新生儿麻醉前病史评估包括妊娠史、出生史(窒息、胎粪误吸及Apgar评分)、喂养史、是否接受呼吸支持治疗(供氧、机械通气)等。与足月儿相比,早产儿术后24 h发生呼吸暂停和心动过缓的风险显著增加。出生胎龄33~34+6周、30周及<28周的早产儿呼吸暂停发生率分别约为50%、85%及100%[8, 9]。合并肺支气管发育不良的早产儿可能增加术后支气管痉挛及缺氧的风险。年龄≤3岁的幼儿,尤其是1岁以下的婴儿,发生围手术期呼吸系统不良事件的风险更高,年龄每增加1岁,围手术期呼吸系统不良事件发生的相对风险降低11%[10]。
(三)美国麻醉医师协会全身状况(American Society of Anesthesiologists physical status,ASA-PS)分级
麻醉医师习惯使用ASA-PS分级作为患儿的麻醉风险指标,但是ASA-PS分级并没有考虑年龄、手术等危险因素。在儿科麻醉实践中,两名麻醉医师对同一患儿可能给出不一致的ASA-PS分级,评估者间的可信度仅为中等水平,可见ASA-PS分级用于儿童麻醉评估缺乏可靠性和精准性[11]。理想的ASA-PS分级评估还应包括年龄、先天性异常或功能限制所导致的器官功能障碍等方面。波士顿儿童医院结合患儿的急慢性病症、先天性畸形及各种综合征制订了儿科ASA-PS评估标准[12](表3),经多中心研究验证,此标准优于先前的ASA-PS分级[13],Ⅰ、Ⅳ级患儿评估的可靠性高于Ⅱ、Ⅲ级,仍需进一步细化完善儿科ASA-PS Ⅱ级和Ⅲ级的评估标准。

推荐意见2:使用儿科ASA-PS分级标准取代ASA分级对儿童术前进行针对性评估。(证据等级:中;推荐等级:弱推荐)
(四)困难气道评估
困难气道包括面罩通气困难、气管插管困难以及通气和插管均困难3种情况。
1. 面罩通气困难:前瞻性观察研究发现未预料的儿童面罩通气困难发生率约为6.6%[14],而最新的回顾性分析发现面罩通气困难的发生率为9%,其危险因素包括年龄<1岁、体重低于同龄及同性别儿童体重分布的第5百分位数、体重增加、舌后坠和开口受限。最常合并面罩通气困难的综合征包括Pierre Robin综合征、Goldenhar综合征和Treacher Collins综合征[15]。面罩通气困难儿童的低氧血症和心脏骤停的发生率增加,临床医师在制定气道管理计划时应谨慎,吸入麻醉诱导及使用阿片类药物可以减少面罩通气困难的发生,面罩通气困难时推荐使用声门上气道工具。
2. 气管插管困难:儿童气管插管困难的发生率为0.9%~5.8%,婴儿和新生儿的发生率更高。麻醉应常规对患儿气道进行评估,但可能受到患儿配合程度的限制。回顾性研究发现,新生儿和婴儿气管插管困难的危险因素包括下颌后缩或前突畸形、张口受限、面部不对称、颈椎固定、唇腭裂、口腔或颈部肿块以及面容异常的预期困难气道相关综合征(Pierre Robin综合征、Crouzon综合征和Treacher-Collins综合征)[16]。
3. 儿童困难气道的常见因素:目前暂无前瞻性研究评估身体特征在预测新生儿和婴儿困难气道中的作用,欧洲麻醉学和重症监护学会的新生儿和婴儿气道管理指南建议使用病史和体检来预测新生儿和婴儿的困难气道[17]。儿童困难气道的预测因素包括张口受限、小下颌、下颌后缩、无法前伸、牙列不良和颈部活动能力下降。儿童困难气道的常见因素为先天性颅面部异常,其他因素包括颌面部烧伤、肥胖、阻塞性睡眠呼吸暂停和既往困难插管史(表4)。张口度代表喉镜和气管导管置入是否困难,正常张口度定义:可以横向容纳3根患儿手指的宽度。张口受限常见于面部烧伤、口腔肿瘤、大疱性表皮松解症以及Freeman-Sheldon综合征。超声测量颏舌骨肌长度可间接反映下颌长度,该长度缩短(5~8岁儿童<3.85 cm,9~12岁儿童<4.19 cm)可有效预测患儿喉镜暴露困难[18]。合并扁桃体肿大、喉乳头状瘤、气管异物、舌根囊肿、颈部肿物或前纵隔肿物的患儿,小剂量镇静药物也可能造成气道严重梗阻。麻醉前必须仔细询问患儿的运动耐量,何种情况下会出现呼吸困难及发绀,睡眠时是否有鼾声及喜好体位等。前纵隔巨大肿瘤患儿麻醉诱导后可能出现气道塌陷,甚至无法通气,其危险因素包括端坐呼吸、纵隔肿块比值(mediastinal mass ratios,MMR)>44%[19]。前纵隔肿瘤患儿,合并端坐呼吸、喘鸣或发绀、气管受压>70%或气管横截面积≤70%等因素时,全身麻醉诱导时发生气道塌陷的风险明显增加[20]。对存在潜在气道梗阻的高危患儿,应优化麻醉诱导策略,使用保留自主呼吸的麻醉诱导方式。

推荐意见3:对于面部畸形及可疑困难气道的患儿,推荐使用张口度、超声测量颏舌骨肌长度等指标综合评估患儿插管困难程度。存在潜在气道梗阻的高危患儿,应优化麻醉诱导策略,使用保留自主呼吸的麻醉诱导。(证据等级:中;推荐等级:弱推荐)
(五)危重症患儿识别与评估
拟行大器官移植、先天性心脏病、恶性肿瘤等大型手术的患儿容易在围手术期进展为多脏器功能衰竭,应综合评估多器官功能,以期早识别、早干预。左心室射血分数(ventricular ejection fraction,EF)可反映左心室收缩能力,正常范围在50%~70%,低于50%可考虑心功能不全。低氧血症及肺动脉高压等临床症状常常是肺功能不全的表现。患儿(特别是急诊手术患儿)病情危重程度的早期识别至关重要,通常将意识反应、呼吸、循环作为主要评判指标。儿童早期预警评分(pediatric early warning score,PEWS)可动态评估患儿的病情轻重程度(表5),≥4分或任1项得分3分,提示病情恶化,应立即评估是否需要紧急给予呼吸循环支持,以及是否需转入儿童重症监护病房(pediatric intensive care unit,PICU)[21]。

推荐意见4:使用PEWS可以早期识别呼吸循环系统不稳定的患儿,优化术前准备,并给予呼吸及循环支持。(证据等级:中;推荐等级:弱推荐)
三、围手术期风险预测
(一)术前焦虑风险预测
由于认知能力有限和对家长的依赖性较大,患儿尤其容易出现术前焦虑,发生率高达41.7%~75.4%。术前焦虑的临床表现包括恐惧、分离困难和逃避。改良耶鲁术前焦虑量表(modified Yale preoperative anxiety scale,m-YPAS)和焦虑视觉模拟量表(visual analog scale,VAS)是常用于评估儿童术前焦虑的行为观察量表。2~6岁儿童、社交能力差的儿童、负面手术经历、父母高度焦虑、缺乏麻醉和手术安全知识是儿童术前焦虑的高危因素[22]。国内研究发现:年龄、医护评估法患儿焦虑分级、到达术前等待区时的 mYPAS 评分与镇静评分为影响诱导期焦虑的危险因素[23]。系统性回顾分析显示视听干预可有效减少儿童的术前焦虑,观看视频及互动游戏是缓解儿童术前焦虑有效的方法,而音乐疗法和互联网节目则效果较差[24]。麻醉医师需准确评估术前患儿焦虑程度,个体化使用观看动画片、参观手术室、虚拟现实体验、音乐疗法和儿童医疗辅导等行为干预措施,咪达唑仑或右美托咪啶等药物干预可以有效改善其心理状态和临床预后。
推荐意见5:对存在术前焦虑高危因素的患儿使用m-YPAS或焦虑VAS评估患儿焦虑水平,可联合使用观看动画片、参观手术室、虚拟现实体验、音乐疗法及儿童医疗辅导等行为干预,以及咪达唑仑或右美托咪啶等药物干预,减轻患儿的术前焦虑。(证据等级:中;推荐等级:弱推荐)
(二)呼吸评估和围手术期呼吸不良事件风险预测
1. 呼吸道感染:上呼吸道感染(upper respiratory tract infection,URTI)是儿童推迟择期手术最主要的原因。此类患儿常伴有气道反应性增高,可导致围手术期呼吸道并发症风险增加2~7倍。麻醉评估需关注:(1)近2周内是否有发热症状?(2)是否有黄色脓性鼻涕?(3)是否可闻及痰鸣音?(4)肺部听诊是否有湿啰音?(5)是否有被动吸烟暴露史?(6)手术是否涉及气道操作?具有发热、脓性鼻涕及湿啰音体征的患儿围手术期支气管痉挛和喉痉挛的风险明显增加。存在严重感染症状的患儿,如伴有疲乏无力、咳痰、脓性鼻涕、体温超过38 ℃及其他肺部感染征象,择期手术建议至少推迟2周,并先抗感染治疗[25]。URTI患儿,特别是年龄<2岁、早产儿、有被动吸烟暴露史、存在呼吸系统合并症,以及接受气道手术和(或)使用气管内导管的患儿,围手术期呼吸系统不良事件的风险显著升高。对于具有这些高危因素的患儿,手术决策应基于风险和收益仔细权衡。如果麻醉风险显著超过手术收益,则应至少延后2~4周再行手术治疗[10]。若URTI症状已消失2~4周,通常无需延期手术,但应注意气道高反应性可能会持续6周。荟萃分析结果表明,新型冠状病毒感染阳性患儿术后肺部并发症(术后呼吸支持、低氧血症、喉痉挛及支气管痉挛)的风险较阴性患儿增加4倍,阳性患儿的择期手术建议延期至少2周,这与有症状的URTI患儿的择期手术时机选择相似[26, 27]。
推荐意见6:近2周内有URTI史,存在严重感染症状的患儿,如伴有疲乏无力、咳痰、脓性鼻涕、体温超过38 ℃及其他肺部感染征象,应延期手术至少2~4周,先抗感染治疗。新型冠状病毒感染阳性患儿的择期手术应至少延期2周。(证据等级:高;推荐等级:强推荐)
2. 哮喘:哮喘根据临床表现可分为急性发作期、慢性持续期和临床控制期。麻醉评估应重视对哮喘患儿症状控制的评估,询问过去4周患儿是否存在以下情况:(1)日间哮喘症状发作频率>2次/周?(2)夜间因哮喘发作而觉醒?(3)症状缓解用药频率>2次/周(不包括运动前预防性用药)?(4)哮喘是否导致日常活动受限?根据上述问答中出现0、1~2、3~4项“是”,分别评估为哮喘控制良好、部分控制、未控制[28]。对于控制良好的哮喘患儿,麻醉评估包括:(1)了解病史:发作诱因、过敏原、发作频率、最近一次发作的时间和严重程度;(2)评估症状:是否有呼吸困难、咳嗽、喘息等症状;(3)评估药物治疗方案:品种、时间、是否用激素,最近一次使用的时间和剂量;(4)检查肺功能:呼气峰流速、肺活量、1 s用力呼气容积等指标;(5)评估手术风险:包括手术类型、麻醉方式、手术时间等因素。术前10~30 min雾化吸入沙丁胺醇可降低哮喘儿童气管插管相关的气道阻力[29]。控制良好的哮喘患儿,治疗哮喘的支气管扩张剂沙丁胺醇和激素等药物维持使用至手术当天早晨[30]。部分控制和未控制的哮喘患儿,应根据病情的紧急性和危险性综合判断手术时机,并制定相应的哮喘治疗方案。未控制哮喘患儿择期手术需推迟4周。急诊手术则建议术前优化哮喘治疗方案后行手术治疗:(1)继续原治疗方案;(2)术前静脉注射氢化可的松1~2 mg/kg;(3)诱导前15 min吸入沙丁胺醇(喷雾4次);(4)预防性使用止吐药、胃肠动力药等降低反流误吸的风险[31]。
推荐意见7:最近4周内有哮喘急性发作的患儿,择期手术建议推迟;控制良好的哮喘患儿,支气管扩张剂和激素等药物应维持使用至手术当天早晨;部分控制和未控制的患儿需急诊手术时,使用上述优化的治疗方案。(证据等级:中;推荐等级:强推荐)
3. 阻塞性睡眠呼吸暂停综合征(obstructive sleep apnea syndrome,OSAS):OSAS儿童在睡眠期间会反复出现部分或完全性气道阻塞,导致低氧血症、高碳酸血症以及睡眠障碍等临床症状。与OSAS风险增加的相关疾病包括腺样体、扁桃体肥大,颅面异常(如Pierre-Robin综合征、Apert综合征及Treacher-Collins综合征),肥胖(Prader-Willi综合征),限制性肺疾病和神经肌肉疾病(脑性瘫痪、肌营养不良等)。肥胖及计划行腺样体、扁桃体手术的患儿,麻醉医师还需特别关注患儿是否合并打鼾和OSAS,并重点关注打鼾频率≥3晚/周的患儿,同时关注睡眠时是否有憋气、呼吸暂停、张口呼吸、呼吸费力、睡眠不安、遗尿,以及白天嗜睡、注意力缺陷或多动、学习成绩下降等表现。打鼾、呼吸困难和疲劳(snoring,trouble breathing,un-refreshed,STBUR)问卷可初步评估患儿是否有睡眠呼吸障碍[32]。STBUR问卷包括5个问题:(1)患儿是否超过一半的睡眠时间有打鼾?(2)睡眠时有大声打鼾?(3)睡眠时有呼吸困难?(4)睡眠时有呼吸暂停?(5)早晨醒来时是否感到精神不振?符合该问卷的3个症状时,患儿围手术期呼吸不良事件的风险增加2倍[33]。其次,夜间多导睡眠图是诊断儿童OSAS的标准方法。阻塞性呼吸暂停/低通气指数(obstructive apnea/hypopnea index,OAHI)为每夜睡眠中平均每小时发生阻塞性呼吸暂停事件、混合性呼吸暂停事件与阻塞性低通气的次数之和。根据OAHI的不同次数对儿童OSAS的严重程度进行分级:1次/h<OAHI≤5次/h为轻度,5次/h<OAHI≤10次/h为中度,OAHI>10次/h为重度[34]。术后持续存在OSAS的高危因素包括:肥胖、年龄<3岁、伴随哮喘或鼻部疾病(变应性鼻炎、鼻窦炎)、OAHI>10次/h、最低血氧饱和度(SpO2)<80%及OSAS家族史。STBUR问卷有3个及以上症状和术后持续存在OSAS高危因素的患儿需加强术后评估和气道管理,麻醉时减少长效阿片类药物的使用,必要时进入PICU监测。
推荐意见8:对扁桃体肥大、腺样体肥大、肥胖等疑似OSAS的患儿使用STBUR问卷初步评估,必要时行多导睡眠图检查。符合STBUR问卷3个及以上症状和术后持续存在OSAS高危因素的患儿,需加强术后评估和气道管理,麻醉时减少长效阿片类药物的使用,必要时进入ICU监测。(证据等级:中;推荐等级:弱推荐)
4. 围手术期呼吸不良事件:前瞻性多中心队列研究表明0~15岁儿童围手术期呼吸不良事件发生率为3.1%,约占围手术期不良事件的60%[1]。围手术期呼吸不良事件主要包括喉痉挛、支气管痉挛、呼吸不足或呼吸暂停、屏气、低氧血症(SpO2<95%)、吸氧时间延长、严重咳嗽、呼吸道梗阻、误吸及重新插管[35]。围手术期呼吸不良事件的常见危险因素包括:年龄、上呼吸道感染、被动吸烟史、湿疹、肥胖、鼻塞、咳嗽、流鼻涕、过敏、麻醉方法、ASA状态、既往肺部疾病及使用人工气道装置(面罩、喉罩或气管内导管)等。COLDS评分是预测围手术期呼吸不良事件发生的定量指标(表6)[36],包括5个部分:目前症状体征(current signs and symptoms,C)、发病时间(onset of symptoms,O)、肺部疾病(lung disease,L)、即将使用的人工气道装置(device to be used for airway management,D)、手术类型(surgery type,S)。每部分的评分由1、2、5三个分值组成,分值越大意味着风险越高,单一部分评分达到5分也是围手术期呼吸不良事件的警示信号。COLDS评分≥19分时,患儿发生围手术期呼吸不良事件的风险显著增加,应考虑推迟择期手术。COLDS评分用于术前评估可量化围手术期呼吸不良事件风险,识别高风险患儿并辅助临床决策,有助于麻醉医师和家属在风险权衡时做出更明智的选择[37, 38]。国内研究亦发现:年龄、体重异常(超过或低于正常体重20%)、麻醉时间、手术季节(春季至夏季、秋季至冬季)、ASA分级(Ⅱ级和Ⅲ级)、疼痛评分(Ⅲ级)均为全身麻醉患儿围手术期呼吸不良事件的独立危险因素,并据此建立了围手术期呼吸不良事件风险预测模型[39]。沙丁胺醇已被证实可减少扁桃体切除术和近期URTI患儿的喉痉挛、咳嗽、低氧血症等围手术期呼吸不良事件的发生率[40]。荟萃分析显示右美托咪啶可降低围手术期呼吸不良事件的发生率[41],局部喷雾或静脉注射1~2 mg/kg利多卡因可以降低全身麻醉喉痉挛的发生率[42]。随机对照试验发现使用喉罩比气管内导管的围手术期呼吸不良事件(喉痉挛和支气管痉挛)发生率显著降低[43],同时荟萃分析亦证实喉罩在减少上呼吸道感染患儿咳嗽方面优于气管内导管[44];与气管导管相比,喉罩可显著降低围手术期呼吸不良事件的发生率[45]。

推荐意见9:术前对合并URTI的患儿使用COLDS评分进行围手术期呼吸不良事件风险预测。对于高危患儿,建议在围手术期应用沙丁胺醇、右美托咪啶、利多卡因以及正确选择人工气道以降低围手术期呼吸不良事件的发生率。(证据等级:高;推荐等级:强推荐)
(三)反流误吸风险预测
儿童围手术期反流误吸发生率为0.1%~0.4%,急诊手术的发生率是择期手术的4.5倍,因此,麻醉前应仔细评估患儿是否存在反流误吸的风险。患儿围手术期反流误吸的高危因素包括:饱胃(禁食禁饮时间不足、创伤及疼痛导致胃排空延迟),食管狭窄或闭锁导致近端扩张(先天性食管闭锁、食管狭窄、贲门失弛缓及食管气管瘘),食道下段括约肌功能障碍,先天性食道裂孔疝,胃潴留(幽门梗阻及十二指肠闭锁),肠梗阻,胸内压及腹内压过高(先天性膈疝、坏死性小肠炎及恶性肿瘤等)。消化道梗阻的部位越高,发生反流误吸的风险越大。扁桃体术后出血的患儿,会反射性地将血液吞咽入胃,麻醉时应将其视为“饱胃”患儿,是反流误吸的高危人群。胃部超声检查是评估胃内容物及间接评估围手术期误吸风险的有力工具。Perlas半定量分级法(表7)分别在仰卧位和右侧卧位时超声扫描胃窦以评估胃内容物,可以用于患儿围手术期反流误吸风险的筛查[46]。有研究表明超声测量胃窦横截面积(crosssectional area,CSA)可用于预测婴儿胃内容物的容量,<1.25 ml/kg的胃液量提示低反流误吸风险[47]。
推荐意见10:麻醉前充分评估患儿是否存在反流误吸的危险因素,对于可疑饱胃或具有高反流误吸风险的患儿应进行术前超声评估,采用Perlas半定量分级法或根据胃窦CSA预测反流误吸风险,并制定合理麻醉方案。(证据等级:中;推荐等级:弱推荐)
(四)苏醒期谵妄(emergence delirium,ED)风险预测
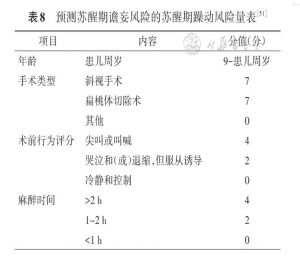
ED是指麻醉苏醒过程中患儿出现的短暂意识障碍、知觉改变,表现为无法安抚的哭闹、肢体无意识活动,常为自限性。ED的持续时间不等,一般在患儿意识完全恢复后可自行缓解,其发生率为10%~80%。儿童麻醉苏醒期谵妄量表(the pediatric anesthesia emergence delirium scale,PAED)可用于评估患儿是否发生ED。PAED无需患儿的配合,适用于评估 1岁左右的儿童,但该量表主要关注高活动型谵妄症状的儿童,可能漏诊混合型和低活动型谵妄患儿。在PAED基础上修订的康奈尔儿童谵妄量表(the cornell assessment of pediatric delirium,CAPD)适用于所有年龄及发育状态患儿,并且可以识别低活动型谵妄。欧洲儿科和新生儿重症监护协会建议使用CAPD作为评估儿童谵妄的工具(推荐等级为A)[48]。中文版CAPD能够有效地评估儿童谵妄的发生,是谵妄相关临床观察研究的评估工具[49]。研究发现年龄是儿童日间手术苏醒期躁动的独立危险因素[50]。苏醒期躁动风险量表(emergence agitation risk scale,EARS)(表8)可用于预测ED的发生风险[51],包含年龄、手术类型、术前行为评分及麻醉时间4个预测因子,总分为1~23分,最佳判定数值是11分。EARS在预测儿科人群ED方面具有良好的判别性能,但也存在高偏倚风险,对EARS>12分的患儿应采取预防措施,建议使用全凭静脉麻醉[52]。儿童心脏外科术后谵妄独立危险因素包括男性、年龄<6.5个月、小儿死亡危险评分≥4分及手术时间≥148 min,并应用上述风险因素创建预测模型,其灵敏度、特异度及准确性分别为60.0%、89.5%、83.3%[53]。麻醉诱导前多模式非药物处理(如父母陪伴、携带喜爱的玩具及便携式多媒体设备观看喜欢的视频节目)可有效减少学龄前儿童 ED 的发生[54]。系统综述和荟萃分析显示,术前经鼻滴注或麻醉诱导、术中静脉维持泵注右美托咪啶[55]、手术结束时使用芬太尼(1 μg/kg)[56]和丙泊酚(1 mg/kg)[57]以及***[58]可降低全身麻醉患儿苏醒期躁动的发生率。
推荐意见11:推荐使用EARS评估ED的风险,建议对EARS≥12分的患儿麻醉诱导前多模式非药物处理,采用全凭静脉麻醉,围手术期应用多模式药物干预,预防ED的发生。(证据等级:高;推荐等级:弱推荐)
(五)术后恶心呕吐(postoperative nausea and vomiting,PONV)风险预测
儿童PONV发生率是成人的2倍,所以较成人更需要科学可靠的措施来预防PONV的发生。儿童PONV的高危因素包括:(1)年龄≥3岁;(2)既往PONV史或情感障碍史;(3)PONV家族史;(4)青春期女性患儿;(5)手术类型(斜视矫正术、腺样体切除术、扁桃体切除术、耳廓成形术);(6)手术时间≥30 min;(7)使用抗胆碱能药物;(8)使用长效阿片类药物[59]。累计危险因素个数为0、1~2、>3个时分别定义为低危、中危及高危。根据危险等级针对性采取不同级别预防措施:低危患儿可以不给予预防性用药,单纯采用多模式镇痛以减少阿片类药物使用;中危患儿建议预防性联合使用5-羟色胺3(5-HT3)受体拮抗剂及地塞米松;高危患儿建议预防性应用2~3种不同类型的止吐药物,并采用全凭静脉麻醉[59]。昂丹司琼推荐剂量为0.05~0.1 mg/kg,单次最大剂量不超过4 mg。地塞米松推荐剂量为0.15 mg/kg,单次最大剂量不超过5 mg。
推荐意见12:根据PONV高危因素的数量定义为低危、中危及高危患儿,并根据危险等级针对性采取不同级别预防措施。(证据等级:中;推荐等级:强推荐)
(六)术后转入PICU 风险预测
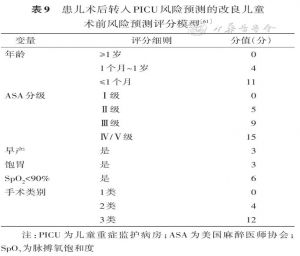
国内的儿童术前风险预测模型发现:年龄(<1个月)、身体状况(ASA分级Ⅳ级)、术前SpO2<90%、早产儿(胎龄<37周)及术前未常规禁食是预测患儿术后转入PICU的危险因素[60]。然而手术本身也是患儿术后是否转入PICU的影响因素,为了将内在手术风险整合到风险预测模型,有研究建立了改良儿童术前风险预测评分模型[61](表9)。该预测模型包括年龄、ASA分级、SpO2<90%、早产儿、饱胃及手术类型6个参数。其中手术类型根据其临床风险大小分为3 类:颅脑及心胸外科手术定义为3类,腹部手术定义为2类,四肢及浅表器官手术定义为1类。该预测模型总分共50分,当总分<10分定义为低风险,10~18分为中风险,19~50分为高危险,预测各组患儿术后需要转入PICU的概率分别是0.51%、20.14%和89.90%。改良儿童术前风险预测评分模型对于患儿术后是否需转入PICU 监护治疗的准确性较高,有利于对患儿早期预判及早期临床干预,并有利于改善患儿预后。
推荐意见13:推荐使用改良儿童术前风险预测评分模型辅助临床预测患儿术后是否需转入PICU监护治疗,便于麻醉前与患儿家长沟通术后治疗方案。(证据等级:中;推荐等级:弱推荐)
(七)术后急性肾损伤(acute kidney injury,AKI)风险预测
AKI定义为多种原因导致的48 h内血肌酐上升26.4 μmol/L(3 mg/L),或7 d内较基础值升高50%(增至基线值的1.5倍)[62]。术后AKI是一种严重的围手术期并发症,总发生率为0.10%,患有AKI的儿童死亡率可高达10.1%,较无AKI儿童增加10倍,住院时间延长3倍[63]。国内一项多中心研究显示住院患儿中医院获得性AKI的发生率约为13%,先天性心脏病/心脏手术是医院获得性AKI的主要危险因素[62]。荟萃分析发现儿童心脏手术后AKI的发生率为34.3%,其危险因素包括肺动脉高压、紫绀型心脏病、单心室、先天性心脏病手术风险评分≥3分、使用升压药、体外循环、二次手术及脓毒症[64]。一项大型多中心队列研究显示,接受住院非心脏手术的儿童AKI的术前危险因素为血液系统疾病、术前脓毒症、ASA分级≥Ⅲ级、术前使用正性肌力药物支持循环功能、胃肠道疾病、呼吸机支持治疗及术前使用类固醇类药物[63]。质子泵抑制剂及非甾体类抗炎药是导致儿童AKI最常见的肾毒性药物[62]。围手术期积极改善肾灌注不良、避免使用肾毒性药物和液体超负荷可降低儿童心脏手术后AKI的发生率[65]。单中心研究发现,<4岁先天性心脏病患儿体外循环术后并发AKI的在院病死率高达45.2%,而减少术后液体入量、尽快清除体内血乳酸对于降低先天性心脏病患儿体外循环术后并发AKI的在院病死率尤为重要[66]。
推荐意见14:对合并AKI高危因素的先天性心脏病患儿应积极改善肾灌注、避免使用肾毒性药物及液体超负荷,可降低患儿心脏手术后AKI的发生率。(证据等级:高;推荐等级:强推荐)
(八)围手术期死亡风险预测
患儿术后30 d的死亡率为0.3%~3.6%,主要取决于患儿术前合并症、身体总体状况及医院整体医疗水平[67]。患儿术后30 d死亡率与手术内在风险及患儿合并症数量显著相关,高风险的合并症包括低体重(<5 kg)、ASA分级≥Ⅲ级、术前脓毒症、使用正性肌力药物及呼吸机辅助通气[68]。非心脏手术患儿的围手术期死亡风险预测模型包括9个,所有的模型在内部验证时都取得了良好的预测能力,但仅儿科风险评分系统(pediatric risk assessment,PRAm)进行了外部验证(表10)[67]。PRAm评分在预测非心脏手术患儿围手术期死亡率方面具有良好的准确性,PRAm评分≥6分和≤3分是确定儿童死亡风险显著增加和降低的最佳临界值,PRAm评分≥6分的死亡率为2.62%,而PRAm评分≤3分的死亡率仅为0.06%[69, 70]。

推荐意见15:对术前有合并症或危重症的患儿进行PRAm评分,在知情同意过程中,为家属提供麻醉相关风险更全面的概述,优化围手术期循环呼吸功能支持。(证据等级:中;推荐等级:弱推荐)
(九)非心脏手术的先天性心脏病患儿院内死亡风险预测
1. 术前评估:先天性心脏病患儿的术前评估包括:(1)根据意识、肤色、毛细血管再充盈时间及心率评估患儿的循环功能;(2)心脏听诊是否有病理性杂音?(3)患儿是否有发绀?(4)根据心脏超声结果了解心脏畸形情况以及对血流动力学的影响;(5)根据年龄使用不同方法评估心功能;(6)患儿是否使用机械通气和(或)血管活性药进行呼吸循环功能支持。
2. 预测因素:非心脏手术的先天性心脏病患儿院内死亡风险有8个预测因素,分别是:急诊手术(1分)、严重先天性心脏病(1分)、单心室(1分)、30 d内手术史(1分)、正性肌力药支持(1分)、既往有心肺复苏史(2分)、存在急性或慢性肾功能损伤(3分)及围手术期机械通气(4分)。总分≤3分、4~6分、≥7分定义为低、中、高死亡风险[71]。国内研究发现,非心脏手术患儿围手术期死亡的危险因素及预测模型:年龄<1岁(14分)、体质指数(BMI)<15 kg/m2(17分)、ASA分级≥3级(30分)、SpO2<96%(22分)、饱胃(16分)、凝血异常(27分),如患儿得分>30.5分,则围手术期死亡风险明显增加[72]。
推荐意见16:对术前有正性肌力药支持、心肺复苏史、存在急性或慢性肾功能损伤及围手术期机械通气等高危因素的先天性心脏病患儿进行院内死亡预测评分,对高死亡风险的患儿,术前知情同意应告知家属,并优化围手术期麻醉管理策略,减少或避免不必要的医患纠纷。(证据等级:中;推荐等级:弱推荐)
四、总结与展望
全身麻醉暴露对学龄前儿童认知功能的影响尚无定论[73],现有的各风险预测模型存在偏倚风险及证据等级不高等缺点,但与家属讨论麻醉潜在风险概率时,风险预测评分仍给临床实践带来潜在的好处,特别是具有多种危险因素的高风险患儿。术前科学准确的麻醉评估是保障患儿围手术期安全的重要组成部分,本专家共识拟进一步规范并推动更加系统性、针对性的儿科麻醉评估策略,建立围手术期风险预测核查表,通过科学的评估方法对高危患儿发生围手术期不良事件的程度进行分级,更有利于医患沟通及医疗团队协作,指导麻醉决策和干预措施,减少围手术期不良事件的发生。未来需进一步开展大样本、多中心的前瞻性研究来外部验证风险预测模型的可靠性,提供更高证据的文献,推动风险预测模型在日常临床实践中的实施。
共识制订专家组成员
执笔者:胡智勇(浙江大学医学院附属第一医院麻醉科);朱智瑞(浙江大学医学院附属儿童医院麻醉手术中心)
专家组成员(按姓氏汉语拼音排序):冯霞(中山大学附属第一医院麻醉科);冯艳(大连医科大学附属第一医院麻醉科);胡智勇(浙江大学医学院附属第一医院麻醉科);李娟(中国科学技术大学附属第一医院麻醉科);李军(温州医科大学附属第二医院、育英儿童医院麻醉与围术期医学科);梁鹏(四川大学华西医院麻醉手术中心);罗猛强(复旦大学附属华山医院麻醉科);上官王宁(温州医科大学附属第二医院 育英儿童医院麻醉与围术期医学科);宋兴荣(广州市妇女儿童医疗中心麻醉与围术期医学科);孙德峰(大连医科大学附属第一医院麻醉科);王丽卿(浙江大学医学院附属第一医院麻醉科);杨立群(上海交通大学医学院附属仁济医院麻醉科);余运贤(浙江大学公共卫生学院);俞卫锋(上海交通大学附属仁济医院麻醉科);张建敏(首都医科大学附属北京儿童医院麻醉科);赵晶(中日友好医院手术麻醉科);赵平(中国医科大学附属盛京医院麻醉科);郑吉建(上海交通大学医学院附属儿童医学中心麻醉科);朱波(中国医学科学院北京协和医院麻醉科);朱智瑞(浙江大学医学院附属儿童医院麻醉手术中心);左云霞(四川大学华西医院麻醉手术中心)

青海省临床麻醉质控中心 版权所有
 回顶部
回顶部
评论列表
我要评论